心脏的节律性收缩和舒张对血液的驱动作用称为心脏的泵功能(pump function)或泵血功能,是心脏的主要功能。
- 心动周期
- 心脏的一次收缩和舒张构成的一个机械活动周期,称为心动周期。
- 如果正常成年人的心率为 75 次/分,则每个心动周期持续 0.8 秒
- 在心房的活动周期中:先是左、右心房收缩,持续约 0.1 秒,继而心房舒张,持续约 0.7 秒
- 在心室的活动周期中:左、右心室先收缩,持续约 0.3 秒,随后心室舒张,持续约 0.5 秒
- 心室舒张期的前 0.4 秒期间(即等容舒张期-快速充盈期-减慢充盈期),心房也处于舒张状态,这一时期称为全心舒张期
- 心率加快时,心动周期缩短,收缩期和舒张期都相应缩短,但舒张期缩短的程度更大
心脏泵血过程
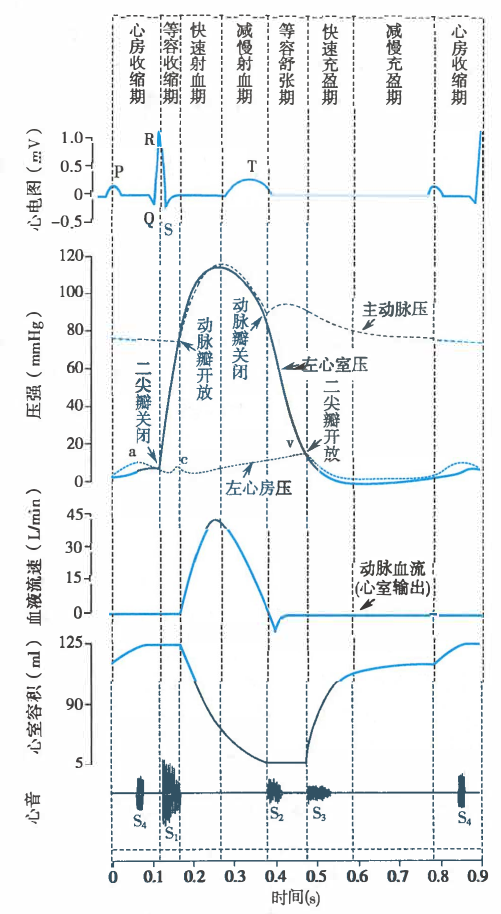
心动周期中的指标和瓣膜的变化
- 等容收缩期
- 房室瓣关闭,动脉瓣关闭
- 心室容积不变(最大),室内压升高最快
- 第一心音
- 快速射血期
- 房室瓣关闭,动脉瓣开放
- 心室容积迅速下降,主动脉血流量最大,心室射出的血流量约占总射血量的2/3
- 减慢射血期
- 房室瓣关闭,动脉瓣开放
- 此时心室内压力已经低于主动脉压力,血流依赖动能逆压力差由心室进入主动脉
- 心室容积继续减小
- 等容舒张期
- 房室瓣关闭,动脉瓣关闭
- 心室容积不变(最小),室内压下降最快
- 第二心音
- 快速充盈期
- 房室瓣开放,动脉瓣关闭
- 心室容积迅速增加,进入心室的血液量约为心室总充盈量的2/3
- 可有第三心音
- 减慢充盈期
- 房室瓣开放,动脉瓣关闭
- 心室舒张期的最后0.1秒,心房收缩开始
- 心房收缩期
- 房室瓣开放,动脉瓣关闭
- 心房收缩期末,左心室容积最大
- 可有第四心音(S4)
心动周期中指标和瓣膜的关键节点
| 指标/瓣膜 | 变化 | 时间点/段 |
|---|---|---|
| 主动脉压 | 最高 | 快速射血期末-减慢射血期初 |
| 最低 | 等容收缩期末-快速射血期初(动脉瓣开放) | |
| 上升最快 | 等容收缩期 | |
| 左心室压 | 最高 | 快速射血期末-减慢射血期初 |
| 最低 | 快速充盈期末-减慢充盈期初 | |
| 上升最快 | 等容收缩期 | |
| 动脉血流 | 最快 | 快速射血期末-减慢射血期初 |
| 左心室容积 | 最大 | 心房收缩期末-等容收缩期-快速射血期初 |
| 最小 | 减慢射血期末-等容舒张期-快速充盈期初 | |
| 动脉瓣 | 开放 | 等容收缩期末-快速射血期初(主动脉压最低) |
| 关闭 | 减慢射血期末-等容舒张期初 | |
| 房室瓣 | 开放 | 等容舒张期末-快速充盈期初 |
| 关闭 | 心房收缩期末-等容收缩期初 |
心音
- 第一心音
- 标志着心室收缩的开始
- 在心尖搏动处(左第五肋间锁骨中线)听诊最为清楚
- 特点是音调较低,持续时间较长
- 是由于房室瓣突然关闭引起心室内血液和室壁的振动,以及心室射血引起的大血管壁和血液湍流所发生的振动而产生的
- 第二心音
- 标志着心室舒张期的开始
- 在胸骨右、左两旁第二肋间(即主动脉瓣和肺动脉瓣听诊区)听诊最为清楚
- 特点是频率较髙,持续时间较短
- 主要因主动脉瓣和肺动脉瓣关闭,血流冲击大动脉根部引起血液、管壁及心室壁的振动而引起
- 第三心音
- 部分健康儿童和青年人,偶尔可听到第三心音
- 出现在心室快速充盈期之末,是一种低频、低幅的振动
- 快速充盈,冲击心室壁:由于快速充盈期之末室壁和乳头肌突然伸展及充盈血流突然减速引起的振动而产生的
- 舒张早期奔马律即为第三心音奔马律
- 第四心音
- 出现在心室舒张晚期,是与心房收缩有关的一组发生在心室收缩期前的振动,也称心房音
- 心房收缩,冲击心房、心室壁:异常强烈的心房收缩和在左心室壁顺应性下降时,可产生第四心音
- 舒张晚期奔马律即为第四心音奔马律
心输出量与心脏泵血功能的储备
心输出量
- 每搏输出量(搏出量):一侧心室一次心脏搏动所射出的血液量。
- 健康成年人左心室舒张末期容积(EDV)约 125 ml,收缩末期容积(ESV)约 55 ml,两者之差值即为搏出量,约 70 ml(60–80 ml)。
- 射血分数:搏出量占心室舒张末期容积的百分比。
- 健康成年人的射血分数为 55%–65%。
- 搏出量与心室舒张末期容积相适应,正常情况下,心室舒张末期容积增加,搏出量也增加(Frank-Starling 机制)。
- 但是心室功能减退、心室异常扩大的患者,搏出量可能与正常人无明显差异,但是心室舒张末期容积增大,因此射血分数明显降低。
- 与搏出量相比,射血分数能更准确地反映心脏的泵血功能,对早期发现心脏泵血功能异常具有重要意义。
- 每分输出量(心输出量/心排出量):一侧心室每分钟射出的血液量,左、右两侧的心输出量基本相等。
- 心输出量等于心率与搏出量的乘积。
- 心输出量与机体的新陈代谢水平相适应。
- 一般健康成年男性在安静状态下的心输出量为 4.5–6.0 L/min。女性的心输出量比同体重男性低 10% 左右。
- 心指数:以单位体表面积计算的心输出量。
- 安静和空腹情况下测定的心指数称为静息心指数,可作为比较身材不同个体的心功能的评价指标。
在心室功能减退(代偿期)、心室异常扩大)的患者,其搏出量可能与正常人无明显差异,但心室舒张末期容积增大(心室腔异常扩大),因此射血分数明显降低。
心脏泵血功能的储备
- 心泵功能储备 | 心力储备
- 心输出量可随机体代谢需要而增加的能力。
- 搏出量储备:
- 收缩期储备(35–40 ml):通过增强心肌收缩能力和提高射血分数来实现
- 舒张期储备(约 15 ml):通过增加舒张末期容积而获得
- 心律储备:
- 假如搏出量保持不变,使心率在一定范围内加快,当心率达 160–180 次/分时,心输出量可增加至静息时的 2–2.5 倍,称为心率储备
- 如果心率过快(大于 180 次/分),由于舒张期过短,心室充盈不足,可导致搏出量和心输出量减少。
影响心输出量的因素
影响搏出量的因素
搏出量的多少则取决于心室肌的前负荷、后负荷和心肌收缩能力等因素。
心室肌的前负荷与心肌异长自身调节
前负荷
前负荷常用心室舒张末期容积、、心室舒张末期压力(DEP)以及心室舒张末期的心房内压力 表示。
实际上,射血后心室内剩余血量增加时,舒张末期心室内压也增高,静脉回心血量将会减少,因而心室充盈量并不一定增加。
心肌异长自身调节
- 异长自身调节
- 从心室功能曲线看,在增加前负荷(初长度)时,心肌收缩力加强,搏出量增多,每搏功增大。这种通过改变心肌初长度而引起心肌收缩力改变的调节,称为异长自身调节。
异长自身调节的主要生理学意义:对搏出量的微小变化进行精细的调节,使心室射血量与静脉回心血量之间保待平衡,从而使心室舒张末期容积和压力保持在正常范围内。
Frank-Starling 定律
心室舒张末期容积在一定范围内增大可增强心室收缩力的现象称为心定律(law of the heart),后人称之为“富兰克-斯塔林定律”(Frank-Starling law),而把心室功能曲线(搏出量或每搏功-心室舒张末压曲线,反映搏出量与初长度的关系)称为 Frank-Starling 曲线。
当肌节的初长度为 2.00–2.20 μm 时,粗、细肌丝处于最佳重叠状态,此时的初长度即为最适初长度(左心室舒张末期压力 12–15 mmHg)。
由于肌节内连接蛋白的存在:
- 正常心室肌具有较强的抗过度延伸的特性,使心功能曲线不会出现明显的下降趋势(最大延伸长度就在最适初长度附近),即它使心脏在前负荷明显增加时一般不会发生搏出量和做功能力的下降。
- 只有在发生严重病理变化的心室,如慢性心脏病患者心脏被过度扩张时,心功能曲线才出现降支。
- 连接蛋白产生的弹性回缩力是心室舒张初期具有抽吸力的细胞学基础。
影响前负荷的因素
- 静脉回心血量(主要):
- 心室充盈时间:
- 心率↑,心室充盈时间↓,心室充盈不完全,静脉回心血量↓
- 心率↓,心室充盈时间↑,静脉回心血量↑
- 在心室完全充盈后继续延长心室充盈的时间,则不能进一步增加静脉回心血流
- 静脉回流速度:
- 静脉回流速度越快,静脉回心血量越多;反之,则静脉回心血量越少
- 在全心舒张期,静脉回流速度取决于外周静脉压与心房、心室内压之差
- 当外周静脉压增高(如循环血量增多、外周静脉管壁张力增高等)和(或)心房、心室内压降低时,静脉回流速度加快
- 心室舒张功能:
- 舒张期 Ca2+ 回降速率越快,Ca2+与肌钙蛋白 C 结合位点解离触发舒张过程越快,心肌舒张速率也越快,快速充盈期产生的心室负压就越大,抽吸作用也越强
- 心室顺应性:
- 心室顺应性高时,在相同的心室充盈压条件下能容纳更多的血量
- 心肌纤维化或心肌肥厚时,心室顺应性降低,使舒张期特别减慢充盈期和心房收缩期的心室充盈量降低
- 心包腔内压力
- 心室充盈时间:
- 射血后心室内的剩余血量
- 动脉血压突然升高使搏出量暂时减少时,射血后心室内剩余血量增加,可使心室充盈量增加
- 实际上,射血后心室内剩余血量增加时,舒张末期心室内压也增高,静脉回心血量将会减少,因而心室充盈量并不一定增加
后负荷
大动脉血压即为心室收缩时所遇到的后负荷。
- 大动脉血压
- 升高:
- 射血期心室肌缩短的程度和速度都减小,射血速度减慢,搏出量减少。
- 搏出量减少 → 射血后心室内的剩余血量增多(心室收缩末期容积增多)→ 心室舒张末期容积增大(前负荷增大)→ 异长自身调节 → 搏出量回升
- 降低:有利于心室射血
- 升高:
- 由于异长自身调节以及等长调节,正常人主动脉压在 80–170 mmHg 范围内变动时,心输出量一般并不发生明显的改变。
心肌收缩能力与等长调节
心肌收缩能力
- 心肌收缩能力 | 心肌的变力状态
- 心肌不依赖于前负荷和后负荷而能改变其力学活动(包括收缩的强度和速度)的内在特性。
心肌收缩能力增强可使心室功能曲线向左上方移位,表明在同样的前负荷条件下,每搏功增加,心脏泵血功能增强。
等长调节
在完整的心室,心肌收缩能力增强可使心室功能曲线向左上方移位,表明在同样的前负荷条件下,每搏功增加,心脏泵血功能增强。这种通过改变心肌收缩能力的心脏泵血功能调节,称为等长调节。
影响心肌收缩能力的因素
- 活化横桥数目:活化的横桥在全部横桥中所占的比例取决于兴奋时胞质内 Ca2+ 的浓度和(或)肌钙蛋白对 Ca2+ 的亲和力。
- 胞质内 Ca2+ 的浓度:儿茶酚胺在激动心肌细胞的 β 肾上腺素能受体后,可通过 cAMP 信号通路,激活细胞膜上的 L 型钙通道,增加 Ca2+ 内流,再通过钙触发钙释放机制促进胞质内 Ca2+ 浓度升高。
- 肌钙蛋白对 Ca2+ 的亲和力:钙增敏剂(如茶碱)可增加肌钙蛋白对 Ca2+ 的亲和力,使肌钙蛋白对胞质中 Ca2+ 的利用率增加,因而活化的横桥数目增多。
- 肌球蛋白头部 ATP 酶的活性:甲状腺激素可提高肌球蛋白 ATP 酶的活性。
心率
- 在一定范围内,心率加快可使心输出量增加。
- 心率过快(超过 160–180 次/分):心室舒张期明显缩短,心舒期充盈量明显减少,导致搏出量和心输出量下降。
- 心率过慢(低于 40 次/分):心室舒张期过长,心舒期的延长已不能进一步增加充盈量和搏出量,因此心输出量也减少。
影响心率的因素:
- 神经因素:交感神经活动增强时心率加快;迷走神经活动增强时心率减慢。
- 体液因素:肾上腺素、去甲肾上腺素和甲状腺激素水平增高时心率加快。
- 体温:体温每升高 1℃,心率可增加 12–18 次/分。
心功能评价
- 从心室压力变化评价心功能:心导管检查是评价心室功能的金标准。
- 心脏射血功能评价:
- 搏出量、射血分数和每搏功,以及心输出量、心指数
- 对心室收缩压曲线求一阶导数,得到心室收缩压变化速率曲线
- 心室舒张功能评价:对心室舒张压曲线求一阶导数,得到心室压舒张压变化速率曲线
- 心脏射血功能评价:
- 从心室容积变化评价心功能:超声心动图检测是临床最常用的无创检查方法,是目前无创评价左心室舒张功能最为常用和最为重要的方法。
- 心室收缩功能评价:临床上 LVEF(左心室射血分数)是评价绝大多数患者左心室收缩功能的首选指标,< 50% 提示左心衰。
- 心室舒张功能评价:
- 左侧心导管(有创,非常规)是评估心室舒张功能的金标准。
- 经胸超声心动图是最常用的方法。
- 从心室压力和容积变化评价心功能
- 做功量:在动脉血压水平不同的个体之间,用心脏做功量来比较心脏泵血功能更显其优越性。
- 每搏功(搏功):心室一次收缩射血所做的外功。
- 每分功:心室每分钟内收缩射血所做的功,等于每搏功 × 心率。
- 心室压力-容积环:收缩末期压力-容积关系曲线(ESPVR)可反映心室收缩能力。
- 做功量:在动脉血压水平不同的个体之间,用心脏做功量来比较心脏泵血功能更显其优越性。
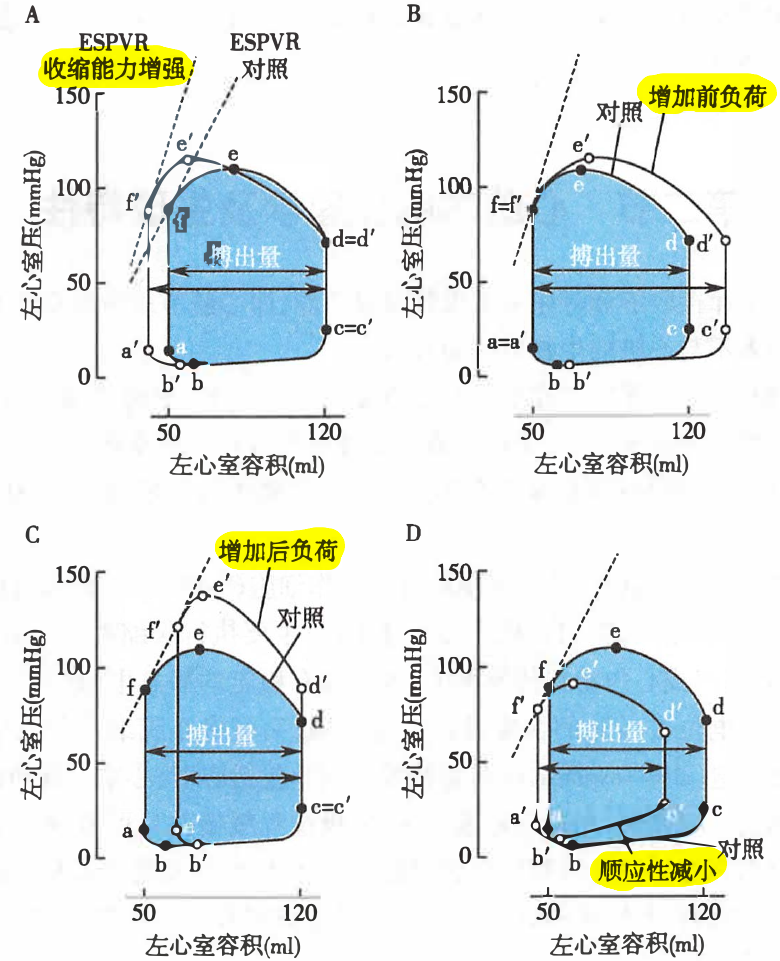
心室压力-容积环
- 前负荷增加
- 整体向右增大
- 舒张末期容积增加 → cd 段右移
- 根据 F-S 机制,收缩力增加 → e 点上移
- 后负荷增加
- 整体向上移动
- 需要克服更大的阻力才能射血 → d 点上移
- 收缩最大张力增加 → e 点上移
- 动脉瓣关闭的压力值也升高 → f 点上移
- 搏出量下降 → fa 线段右移
- 顺应性减小
- 整体缩小左移
- 舒张受限 → cd 段左移
- 搏出量下降,但没有舒张容积减少的多 → fa 段轻微左移
- 收缩能力增强
- 整体左移
- 收缩能力增加 → ESPVR 斜率增加
- 前负荷不变 → cd 段无变化
- 能力增强
- 收缩时达到的最大压力增加 → e 点上移
- 搏出量增加 → fa 左移
心音
心音的发生时间及产生原因
| 心音 | 时间 | 产生原因 |
|---|---|---|
| 第一心音 | 心室收缩的开始 (等容收缩期) | 房室瓣突然关闭,引起心室内血液和室壁的振动; 心室射血引起的大血管壁和血液湍流所发生的振动 |
| 第二心音 | 心室舒张的开始 (等容舒张期) | 动脉瓣突然关闭,血流冲击大动脉根部引起血液、管壁及心室壁的振动 |
| 第三心音 | 快速充盈期末 | 室壁和乳头肌突然伸展; 充盈血流突然减速引起的振动 |
| 第四心音 (心房音) | 心室收缩期前 | 与心房收缩有关,正常心房收缩时一般不产生声音 |